
Dormir con un sueño normal y saludable mejora la calidad de vida y alarga la vida
Un buen sueño es aquel en el cual se distribuyen cíclicamente todas las etapas del mismo, incluyendo una duración y continuidad adecuadas y suficientes para reestablecer la dinámica de la vida diurna al despertar.
¿Quieres saber si disfrutas de un sueño normal y saludable?
Evalúe de forma sencilla si disfruta de una buena calidad de sueño pinchando aquí.
Visualice vídeos interesantes sobre el sueño. Clickar aquí.
¿Que es el sueño normal?
El sueño es la acción de dormir. Es un estadio fisiológico recurrente de reposo del organismo, que se caracteriza por una inacción relativa, con ausencia de movimientos voluntarios y gran aumento del umbral de respuesta a estímulos externos, fácilmente reversible. Se sabe que es un proceso activo del cerebro, complejo,que está controlado por distintos neurotransmisores. Está presente durante toda la vida del sujeto, pero con características distintas a lo largo de la misma.
El sueño es una actividad necesaria para la supervivencia del organismo, y aunque las causas exactas de por qué es necesario dormir todavía no son bien conocidas, parece ser que principalmente cumpliría la función de servir para dejar descansar nuestro cuerpo y cerebro de las actividades diarias, con una finalidad restauradora y homeostática, y es esencial para la conservación de la energía y la termorregulación.
El hombre pasa prácticamente un tercio de su vida dormido. Si duerme bien, su calidad de vida aumenta y, para sus actividades de la vida diaria, le permite mantenerse despierto, con un buen grado de vigilancia y de atención. Dormir es básico para conseguir una buena calidad de vida. La alternancia vigilia-sueño es un ciclo endógeno cuyo ritmo es algo superior a las 24 horas.
¿Cuanto debemos dormir?
El primer paso para enfocar un problema de sueño es conocer las expectativas reales de sueño de una persona adecuada a su edad. La necesidades de sueño en la edad adulta pueden variar de una media de 9 horas a los 18 años, pasando a las 8 horas en la edad media hasta a una media de 6,5 horas a partir de los 60 años.1
En condiciones normales, la latencia de sueño, es decir el tiempo que se tarda en conciliar, no debe ser mayor de 30 minutos, y una vez que se haya conciliado el sueño, este sueño debería de ser continuo —aunque con la edad aumentan los despertares nocturnos y a partir de los 60 años pueden aparecer de 1 a 3 veces durante la noche— y cuando existan despertares, se consideraran normales cuando no superen los 3 despertares por noche y no causen dificultad para volver a conciliar el sueño, es decir, que no se tenga un periodo de desvelo nocturno que superen los 30 minutos en total.
Otro concepto importante es la siesta. Si una persona duerme sus horas necesarias durante la noche, a partir de los 5 años de edad la siesta ya es totalmente prescindible en casi toda gente, aunque a partir de los 60 años la necesidad de sueño puede volver a reaparecer. Cuando se realiza la siesta, independientemente de la edad —a excepción de los niños de menos de 5 años—, ésta solo debería durar de 10 a 30 minutos, y nunca sobrepasar la hora de sueño. Si la siesta reaparece antes de los 60 años y supera la duración de 1 hora de sueño, en ese caso, podría ser un signo de alarma de que se está aconteciendo un TPS comórbido, o bien presentar alguna otra enfermedad y/o ingestión o interacción farmacológica asociada.2–4.
Síntomas y signos de alarma en el sueño normal
| Síntomas y signos de alarma en el sueño |
| 1- Presentación de somnolencia diurna. 2- Presencia de Ronquido y/o Apneas. 3- Presencia de siestas de más de 60 minutos de duración. 4- Patadas y/o agitación nocturna. 5- Persistencia del insomnio después de 3 meses tratamiento médico. 6- Mala calidad de sueño y sensación de Sueño no reparador. |
| Signos de alarma que nos deberían hacernos sospechar con alta probabilidad un trastorno de sueño primario, lo que nos obligaría a realizar un buen diagnóstico diferencial de los principales trastornos del sueño. Del mismo modo te proporcionamos unos links con algunos cuestionarios que te ayudaran a evaluar si presentas un sueño normal y saludable. |
Factores moduladores del sueño
El reparto medio en el adulto es de aproximadamente 8 horas de sueño por 16 de vigilia, aunque tal relación puede verse afectada por el grado de luminosidad ambiental, ciertos aspectos socioeconómicos y culturales y determinadas características individuales de tipo genético o constitucional. Los períodos de sueño constituyen un mecanismo reparador esencial sobre el sistema nervioso, y así lo han demostrado los ya clásicos experimentos con voluntarios a los que se privaba de tales períodos. Por otra parte, la excreción de cortisol, prolactina y melatonina, entre otras, son sincrónicas con el sueño y también se sabe que la de la hormona del crecimiento se asocia al primer ciclo del sueño.
Las necesidades de sueño varían de unas personas a otras. Las que duermen más horas tienen más períodos REM y mayor densidad REM, es decir, un aumento de los movimientos oculares rápidos. Se ha descrito la existencia de una probable relación entre la cantidad y calidad del sueño y la esperanza de vida, de tal modo que ésta estaría acortada tanto en las personas que duermen un número elevado, como en las que duermen un número reducido de horas. Aumentan las necesidades de sueño en situaciones de mayor trabajo físico, ejercicio, enfermedad, embarazo, estrés e incremento de la actividad mental.
El reloj natural, en ausencia de estímulos externos, sigue un ciclo natural de 24,6 horas. La influencia de factores externos, como luz, comidas, rutinas, etc., ajustan a la persona a ciclos de 24 horas. Durante el sueño se producen cambios fisiológicos que afectan a la función cardíaca, la respiración, la temperatura, el tono muscular, la presión arterial y la secreción hormonal.
¿Cómo está estructurado el sueño normal?
Es sabido que los períodos de sueño se reparten en fases alternativas. Existen dos tipos principales de sueño: el sueño REM o seño paradójico y el sueño No-REM. (Ver también artículo de polisomnografía nocturna)
Sueño NREM
El sueño NoREM o sueño de movimiento ocular no rápido, comprende los estadios 1, 2 y 3. En él, la mayoría de las funciones fisiológicas del organismo están reducidas y aparecen movimientos corporales involuntarios. Se divide en sueño superficial (fases 1 y 2) y sueño profundo (fases 3 ), también llamado sueño delta o de ondas lentas.
El sueño comienza por la fase N1, que es realmente un período de adormecimiento que dura entre 1 y 7 minutos y se sigue de la fase 2. A partir de este momento no vuelve a presentarse, y es la fase 2 la representante del sueño llamado superficial.
La fase N2 se caracteriza por un enlentecimiento del ritmo cerebral, que se refleja en el electroencefalograma por un ritmo generalizado de ondas alfa y desaparición de las ondas betas habituales durante la vigilia. Puede aparecer alguna onda delta, pero no supera en ningún caso el 20% del trazado. Se produce, además, un estado de relajación muscular generalizada y una disminución del ritmo cardíaco y respiratorio.
A medida que el sueño avanza, se pasa a las fases N3 , que constituyen el sueño profundo o sueño de ondas delta. En estas fases el tono muscular es aún menor y en el EEG se observan ondas delta. La diferencia entre ambas es únicamente cuantitativa: se habla de fase 3 si las ondas delta suponen más del 20% en una unidad de medida temporal del sueño (en los registros de sueño se toma como unidad mínima de medida 30 segundos, aunque también pueden darse los porcentajes por cada minuto.
Resumiendo, los cambios característicos en las ondas cerebrales del EEG, durante el sueño NoREM, son: 1. Vigilia, ojos cerados: presencia de ondas alfa, de 8 a 10Hz empieza a desaparecer a medida que el sueño sea más profundo. 2. Estadio N1: actividad regular de bajo voltaje, de 3 a 7Hz. 3. Estadio N2: husos de sueño con ondas de 12 a 14Hz y ondas trifásicas que se conocen como complejos K. 4. Estadio N3: ondas delta, de alto voltaje de 0,5 a 2,5Hz que ocupan mas del 20% del trazado. Antes existía el estadio 4 que consistía en un aumento de las ondas delta de alto voltaje en mas del 50%, que actualmente se incluye en el estadio 4.
Sueño REM
El sueño REM, o sueño de movimiento ocular rápido, fue descubierto en 1953 por Aserinsky y Kleitman. Es cualitativa y cuantitativamente diferente al NoREM, con gran actividad cerebral y niveles de actividad fisiológicas similares a los del estado de vigilia, e incluso aumentados y con variaciones de minuto a minuto, por lo que se ha denominado como sueño paradójico, porque en él aparece una atonía muscular generalizada, detectable polisomnográficamente por la desaparición de la actividad electromiográfica. Casi todos los períodos REM presentan tumescencia peneana y clitoridea, probablemente relacionada con un aumento del tono colinérgico asociado con este estado, y que se traduce en erecciones parciales o totales del pene. Hay parálisis casi total de la musculatura esquelética y por ello ausencia de movimientos corporales. Es característica la aparición de sueños vívidos, normalmente abstractos y surrealistas, afectivamente cargados, a diferencia de los del período NoREM, en el que si aparecen, lo son menos extravagantes.
El primer período REM se presenta aproximadamente a los 80 ó 90 minutos del inicio del sueño. El tiempo que transcurre entre el inicio del sueño y la aparición del primer período REM se conoce como latencia REM. Ésta se encuentra acortada en algunos trastornos, como la depresión endógena, y en este caso es inferior a 60 minutos. En la narcolepsia es frecuente que la latencia REM sea de tan sólo 20 minutos o menos; en ella, en ocasione, aparecen los llamados SOREM (Sleep Onset REM), es decir, que el sueño comienza directamente en fase REM.
Habitualmente, la fase REM dura unos 20 minutos, se produce una gran actividad electroencefalográfica y movimientos oculares rápidos. En ella tiene lugar la mayor parte de la actividad onírica, aunque también puede haberla en la fase 4 o profunda del NoREM, en la que aparecen pesadillas especialmente.
Las fases REM aparecen cada vez con mayor rapidez a lo largo de la noche; es decir, que las sucesivas latencias para los sucesivos períodos REM se acortan, de forma que en la segunda parte de la noche existe mayor proporción de sueño REM que en la primera. Este fenómeno se invierte en algunos trastornos, como en la depresión endógena. Durante el sueño de un adulto se presentan varios ciclos de sueño. El primer ciclo comienza con el adormecimiento y termina con el final de la primera fase REM. Cuando ésta acaba, se produce un despertar breve, del que a veces no somos conscientes y el sueño se reinicia en fase 2, con lo que comienza el segundo ciclo de sueño que finalizará al terminar la segunda fase REM. Así, cada ciclo está constituido por períodos No-REM y REM (sueño superficial – sueño profundo – sueño REM). En el adulto, suelen aparecer cuatro de estos ciclos cada noche, pudiendo variar entre tres y cinco.
¿Cuales son los reguladores cerebrales del sueño?
En la actualidad, la idea que prevalece es que no existe un único centro del SNC que controle el sueño, sino varios sistemas o centros interconectados, que se activan o se inhiben mutuamente, unos a otros, a través de los neurotransmisores y neuromoduladores.
Los que citaremos como principales:
Serotonina:
Muchos estudios apoyan la participación de la serotonina (5-HT) en el sueño, ya que la administración del L-triptófano induce al sueño y se le llama hipnótico natural. Por el contrario, la deficiencia de L-triptófano se asocia a una reducción del sueño REM. Lesiones en el núcleo dorsal del rafe se acompañan de agotamiento de la serotonina e insomnio, que dura días.
Noradrenalina:
En el estado de activación, intervienen dos áreas cerebrales, cada una con un neurotransmisor propio, que son el locus coeruleus y la sustancia negra. Las neuronas que contienen noradrenalina, cuyos cuerpos celulares se localizan en el locus coeruleus, están muy activas durante la vigilia, pero se encuentran silentes durante el sueño REM. Las lesiones en esta área producen hipersomnia, aumentando tanto el sueño de ondas lentas como el sueño REM. En seres humanos, la estimulación eléctrica del locus coeruleus altera profundamente todos los parámetros del sueño. La administración periférica de clonidina, agonista alfa2 que disminuye la liberación de noradrenalina, disminuye el sueño NoREM y REM.
Dopamina:
El segundo sistema de activación se localiza en la sustancia negra, cuyas neuronas utilizan un neurotransmisor catecolaminérgico, la dopamina. Este centro está implicado en la coordinación motora y en el tono muscular postural. Los efectos de las anfetaminas y la cocaína sugieren el papel de este neurotransmisor en el mantenimiento de la vigilia. Las anfetaminas son estimulantes que aumentan la vigilia y disminuyen el sueño NoREM. Los niveles de dopamina son altos durante la vigilia y disminuye en la transición del estado de despierto a dormido. En general, las sustancias que incrementan la dopamina cerebral producen activación y vigilia; por el contrario, los bloqueadores de la dopamina, como la pimocida y las fenotiacidas, tienden a incrementar el tiempo de sueño.
Acetilcolina:
La acetilcolina cerebral también está implicada en la regulación del sueño, en particular en la producción del sueño REM. Los agentes agonistas colinérgicos, como la fisostigmina, arecolina, RS-86 y pilocarpina, inducen el NoREM. Por el contrario, la escopolamina, un antagonista no selectivo y el biperideno selectivo para los receptores muscarínicos M1, tienen efectos opuestos. Parece que un grupo de neuronas colinérgicas en la formación reticular de la protuberancia se encargan del inicio y mantenimiento del sueño NoREM.
Las alteraciones en la actividad colinérgica central se asocian a cambios de sueño observados en el Trastorno Depresivo Mayor, que muestran anormalidades importantes en los patrones del REM, entre ellas: acortamiento de la latencia REM (60´), incremento del porcentaje de sueño REM, y un cambio en la distribución del mismo desde la primera mitad de la noche hasta la última. Las sustancias que reducen el sueño REM, como los antidepresivos, producen efectos beneficiosos sobre la depresión; además casi la mitad de los pacientes con un trastono depresivo mayor experimentan mejorías temporales cuando se les depriva del sueño. Por el contrario, la reserpina, que es una de las pocas sustancias que aumentan el sueño REM, produce depresión. Los pacientes con demencia tipo Alzheimer presentan alteraciones en el sueño caracterizadas por una reducción del REM y sueño de ondas lentas. La pérdida de neuronas colinérgicas en el cerebro anterior se implica en estos cambios.
Adenosina:
La adenosina es un nucleósido de purina; tiene efectos sedantes e inhibitorios sobre la actividad neuronal. La cafeína disminuye el sueño precisamente por el bloqueo del receptor de adenosina. La adenosina aumenta el sueño NoREM, sobre todo en el estadio 4, y también el sueño REM.
Histamina:
el papel de la histamina en el ciclo vigilia-sueño se identificó basándose en observaciones farmacológicas en el mantenimiento de la vigilia y del efecto sedante de los antagonistas de los receptores H1, que en los humanos producen somnolencia. Estos antihistamínicos acortan la latencia del sueño, pero no modifican significativamente el sueño nocturno; por ello, es un componente frecuente en los inductores al sueño. El principal problema es que crea una tolerancia rápida al efecto hipnótico. Los medicamentos que actúan sobre los receptores H2 no parecen tener efecto sobre la vigilia, pero aumentan la cantidad de sueño delta.
GABA:
La principal evidencia que relaciona al ácido gammaaminobutírico (GABA) con los mecanismos del sueño son las asociaciones entre los receptores gabaérgicos y las benzodiacepinas, que hoy día son los medicamentos hipnóticos de mayor prescripción. La administración de l-cicloserina inhibe la destrucción del GABA, y tiene un efecto similar al de las benzodiacepinas en el sueño, con la diferencia que las dosis bajas no suprimen el sueño NoREM. Es muy probable que el efecto del GABA sobre el sueño sea indirecto, a través de los otros neurotransmisores que tienen una actividad más específica.
Melatonina:
La melatonina es la principal hormona de la glándula pineal. Su precursor primario es la serotonina, cuya concentración en la glándula pineal durante el período luminoso es superior a la de cualquier estructura del SNC. El nivel máximo de actividad de sus enzimas sintéticas se alcanza durante la oscuridad, por lo tanto el período de mayor secreción es por la noche. Es decir, la secreción de melatonina desde la glándula pineal queda inhibida por la luz brillante; por lo tanto, la menor concentración de melatonina sérica se observa durante el día. En el hombre, la melatonina se ha estudiado con relación al síndrome afectivo estacional, conocido como depresión estacional o invernal, donde se refieren bajos niveles de melatonina. Uno de los tratamientos utilizados es el aumento de luz artificial o fototerapia.
Interleucina:
se supone una relación entre el sueño y el sistema inmunitario. En el humano, se ha encontrado que la interleucina 1 sérica se eleva en el sueño, y sabemos que ésta se libera a partir de los macrófagos para activar a los linfocitos T e induce la fiebre por su acción sobre las células hipotalámicas.
¿Cómo cambia el sueño a mediada que crecemos? ¿ Hay difenrencia entre el sueño del niño, del adolescente y del anciano?
El desarrollo del sueño normal es un proceso dinámico que se va modificando, en la relación sueño REM/NoREM, desde el feto hasta el anciano. La proporción del sueño REM va disminuyendo hasta que entre los 3-5 años ocupa sólo el 20 % del dormir, permaneciendo en esta proporción durante la vida adulta. El sueño de ondas lentas, profundo, que aparece en los estadios 3-4 del sueño NoREM, disminuye paulatinamente a partir de los 20 años y tiende a desaparecer a partir de los 60 años de edad. Esta disminución del sueño lento se mantiene, sin embargo, en las mujeres hasta edades más avanzadas que en los varones. También la distribución de las horas durante el día van variando según la edad, siendo con un patrón polifásico en el recién nacido y en el anciano, mientras desde los 4 años hasta cerca de los 60 es monofásico. El sueño REM, por el contrario, se mantiene constante en los ancianos, estando relacionado con la función intelectual conservada, mientras que en los pacientes con demencia se observa una declinación muy marcada. La arquitectura del sueño varía con la edad y experimenta importantes cambios a lo largo del ciclo vital en el ser humano, especialmente en lo que se refiere a su duración total, distribución en las 24 horas y composición estructural.
EVOLUCION DEL SUEÑO NORMAL EN LA INFANCIA: ¿CÓMO DUERMEN LOS NIÑOS?

En la infancia, los períodos vigilia-sueño se repiten varias veces durante el día, patrón de sueño que persiste hasta los 3-4 meses. El porcentaje de sueño REM es mayor que en el adulto y representa aproximadamente la mitad del sueño total. Así, en el período neonatal el patrón del EEG va del estado de vigilia al estado REM, sin pasar por los estadios del sueño NoREM, y los períodos de REM ocupan más del 50% del tiempo total de sueño. Los recién nacidos duermen hasta 20 horas al día, disminuyendo lentamente a 13 ó 14 horas hacia los 6-8 meses. A partir del 4.º mes de vida, el total de REM es inferior al 40% del tiempo total de sueño y se precede de sueño NoREM. A los dos años, el sueño nocturno es de unas 12 horas. Hacia los 6 años, se configura de forma estable la duración de los ciclos del sueño en unos 105-110 minutos y se caracteriza por elevados porcentajes de sueño NoREM y sueño de ondas lentas de elevada amplitud. Un niño de diez años tiene un sueño nocturno de una duración aproximada de 10 horas.
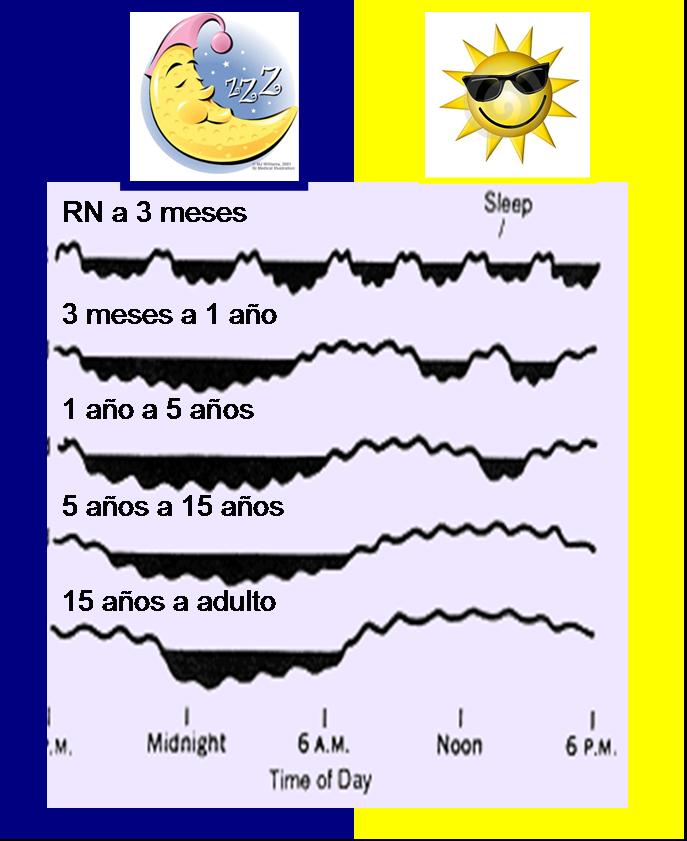
Evolución del sueño normal en la infancia desde el recién nacido hasta la edad adulta
Evolución de 0 a 12 meses
La evolución del sueño se caracteriza por pasar de ser polifásico a monofásico. El niño comienza durmiendo de 5 a 6 periodos al día cada uno de ellos compuesto de 3 a 4 horas de sueño. Existen diferencias individuales en los hábitos del sueño debido a las características personales del niño o a las culturas de los padres. Entre las primeras, para que el niño sea mas o menos dormilón, destaca su sensibilidad constitutiva a consecuencia de una lesión del sistema nervioso, de asfixia en el momento de nacer, de una repercusión de una toxemia gravidica, microcefalia, etc. Por otra parte, el niño debe aprender unas pautas culturales de sueño y vigilia. Hacia las 28 semanas, la mayoría de los niños duermen durante toda la noche.
El primer trimestre (0 a 3 mese):
La tarea del niño durante el primer trimestre del primer año es adecuarse a la vida fuera del útero. El niño posee un repertorio de conductas que le permiten comunicar sus necesidades. Los padres, por su parte, aprenden a interpretar las señales de la conducta del niño, a fin de poder brindarle el cuidado correcto. El niño que tiene una pauta de sueño metódica duerme mas de noche, esta despierto mas tiempo durante el día y hace ininterrumpidas siestas durante el día, el lugar de breves y frecuentes sueños. Durante los tres primeros meses de vida, el niño duerme de 16 a 17 horas por día. Los periodos de sueño y de vigilia se distribuyen de manera pareja a lo largo de las 24 horas. Cuando un niño se sacia, se queda dormido, vuelve a despertarse cuando tiene hambre y permanece despierto por un tiempo breve después de la comida. Hacia las seis semanas, el niño empieza a mostrar un periodo diario de sostenida vigilia, que suele presentarse por la tarde. Los niños nacidos prematuramente tienen una pauta algo diferente, al comienzo, tienden a dormir mas que los que nacieron en termino.
El segundo trimestre (3 a 6 meses):
El niño de esta edad duerme unas 14 horas en total: 9 a 10 horas de noche y de 4 a 5 horas durante el día. El día suele comenzar de las 6 a las 8 de la mañana. Hace dos o tres siestas por día a horas relativamente regulares. La hora de acostarse es entre las 7 y las 9 de la noche. Otro avance importante es que del 50 al 70 por ciento de los infantes de ese grupo de edad duermen siete horas seguidas por noche.
El tercer trimestre (6 a 9 meses):
Entre los seis y los nueve meses, el niño hace varios avances críticos en su desarrollo. La capacidad de pensar que tiene el infante se ve impulsada por la comprensión de la permanencia del objeto. El niño empieza a darse cuenta de que la gente y los objetos siguen existiendo aun cuando no están a la vista. También aprende a distinguir a la gente familiar de la gente a la que solo ve de manera infrecuente. Este fenómeno se denomina conciencia del extraño. El sueño total por día varia de 13 a 15 horas. Ha disminuido el vínculo entre el sueño y la alimentación. Esta es una buena edad para establecer un ritual de la hora de acostarse, si es que aun no se ha desarrollado por sí mismo. En ese grupo de edad se observa un resurgimiento de los llantos nocturnos, aun entre los infantes que anteriormente dormían toda la noche sin dificultad. Este fenómeno es el llanto nocturno del desarrollo. El infante se despierta normalmente después de un sueño ligero y se encuentra solo, es importante que los padres tranquilicen al niño, ya que necesita saber que sus padres volverán a el. El llanto nocturno del desarrollo cesa por si mismo una vez que el no domina la permanencia del objeto. Se puede alentar al niño a irse a dormir con un objeto especial, ese objeto transicional proporciona un vinculo físico entre el estado de vigilia y el sueño.
El cuarto trimestre(9 a 12 meses):
El ultimo trimestre del primer año marca el inicio de la búsqueda de independencia. El niño en esta edad duerme 14 horas por día, 12 de las cuales son de noche, con dos siestas diarias de una hora cada una. La actividad física del infante tiene implicaciones para la conducta en el sueño.
El sueño del niño de 1 a 3 años.
El niño de esta edad puede expresar sus ideas, dar ordenes, y hacer preguntas. Posee mayor control de su cuerpo y necesita menos ayuda de los adultos para realizar actividades de la vida cotidiana. Vivir con un niño de esa edad requiere paciencia, flexibilidad, diplomacia, y humor. El rol de los padres consiste en estructurar contextos seguros para el ejercicio de la autonomía. Los padres deben guiar sin sofocar, y brindar libertad sin caos. Se puede esperar que los niños que aun no caminan bien duerman entre 12 y 13 horas por día. Una o dos horas de ese tiempo suelen ocuparlas las siestas, estas pueden variar mucho: algunos niños duermen 20 minutos y otras 4 horas. Entre los 15 y los 18 meses, los niños entran en una fase de transición: dos siestas son demasiado y una no es suficiente.
Los preescolares y el sueño (3-5años)
Los preescolares poseen un dominio motor gracias al cual pueden correr, saltar y trepar con facilidad. También se expanden las capacidades del lenguaje, su vocabulario cuenta con miles de palabras, son capaces de entender conceptos como estar cansado, tener hambre o frío. Tiene dificultad para entender que otros pueden no compartir siempre su punto de vista. Poseen una imaginación maravillosa. Las tendencias de los preescolares a atribuirles cualidades humanas a los objetos inanimados crean temores adicionales. Todas esas novedades tienen importancia para la conducta del sueño. Los preescolares duermen de 11 a 12 horas por noche. En su mayoría han abandonado la siesta de la tarde.
El sueño y los niños de edad escolar (6-10años)
Los niños que tienen entre 6 y 10 años focalizan su atención en la competencia y la productividad como individuos y como miembros de una familia, una escuela y una comunidad. A esa edad la autoestima es muy importante. Un niño de esta edad esta interesado en su cuerpo. La infancia media aporta avances importantes en la capacidad de un niño para pensar y hacer juicios morales. El niño duerme entre 10 y 11 horas por noche, pero el horario depende ahora de sus actividades escolares. Un estudio reciente con niños sanos de 8, 9,y 10 años dio como resultado que el 24 por ciento duerme mal. Casi la mitad reconoció dificultades con el sueño, que habían estado presentes por mas de seis meses. A algunos de los niños hasta se les daba sedantes para inducir el sueño.
EL SUEÑO NORMAL EN LA ADOLESCENCIA
En la adolescencia se produce una importante disminución del sueño de ondas lentas (estadios 3 y del NoREM). Las necesidades de sueño en esta edad, 9 horas, casi nunca son cumplidas por los adolescentes, por lo que presentan distintos grados de somnolencia diurna por privación crónica de sueño.
EL SUEÑO NORMAL EN LA EDAD ADULTA

En la edad adulta el sueño NoREM ocupa el 75%, del cual el estadio 1 ocupa el 5%, el estadio 2 ocupa el 45%, el estadio 3 el 25% , aproximadamente. Los períodos de REM ocupan el 25% del tiempo de sueño total.
EL SUEÑO NORMAL EN LA ANCIANIDAD

De la tercera a la sexta década de la vida se produce una disminución lenta y gradual de la eficacia del sueño y del tiempo total de éste. Poco a poco, el sueño se vuelve más fragmentado y ligero. No sólo se modifica en su cantidad, con disminución total de sueño nocturno, sino también en su estructura, con fragmentación del sueño, aumento del número de despertares nocturnos, disminución del sueño profundo y menor disminución del sueño REM, que además se desplaza a las primeras horas del dormir.
A medida que aumenta la edad, se produce un acortamiento del ritmo circadiano endógeno subyacente con tendencia a despertarse más temprano de forma progresiva, a lo que se añade la tendencia natural del anciano a acostarse también antes y como consecuncia levantarse mas temprano. Del mismo modo, se modifica su distribución temporal, por lo que el ritmo vigilia-sueño vuelve a ser polifásico y se produce un avance progresivo de fase, lo que se traduce en que se acuesta antes y se levanta antes.
En la ancianidad, el sueño se vuelve más fragmentado y más ligero y existe una disminución del tiempo total de sueño nocturno, reducción del sueño de ondas lentas (estadios 3) y del REM, con un aumento proporcional del sueño en estadio 2 y un mayor número de despertares nocturnos que en el adulto.
En el anciano aparece una mayor prevalencia de alteraciones del sueño, en gran medida como consecuencia del padecimiento de trastornos médicos o psiquiátricos y la interacción con medicamentos, por lo que será necesario indagarlos en la anamnesis, para tenerlos en cuenta a la hora de su tratamiento.
El sueño va perdiendo, poco a poco, en calidad y cantidad conforme aumenta la edad, pero no ya por ella misma, sino por la influencia de las crecientes patologías orgánicas que van surgiendo, con lo que se hace más superficial, aumenta la latencia del sueño y disminuye el tiempo total. El deterioro de la calidad del sueño es paralelo al daño estructural y a la disfunción del SNC, como puede medirse a través de pruebas que valoran el funcionalismo cognitivo y el flujo sanguíneo cerebral.
Artículo redactado por el Dr. A. Ferré. Médico especialista en medicina del sueño. (ver currículum)
BIBLIOGRAFIA DEL DORMIR, SUEÑO NORMAL Y SU EVOLUCIÓN:
- Hirshkowitz M, Whiton K, Albert SM, Alessi C, Bruni O, DonCarlos L, et al. National Sleep Foundation’s sleep time duration recommendations: methodology and results summary. Sleep Heal. 2015;1:40-3.
- Nguyen-Michel V-H, Lévy P-P, Pallanca O, Kinugawa K, Banica-Wolters R, Sebban C, et al. Underperception of Naps in Older Adults Referred for a Sleep Assessment: An Insomnia Trait and a Cognitive Problem? J Am Geriatr Soc. 2015;63:2001-7.
- Leng Y, Wainwright NWJ, Cappuccio FP, Surtees PG, Hayat S, Luben R, et al. Daytime napping and the risk of all-cause and cause-specific mortality: A 13-year follow-up of a British population. Am J Epidemiol. 2014;179:1115-24.
- Cohen-Mansfield J, Perach R. Sleep duration, nap habits, and mortality in older persons. Sleep. 2012;35:1003-9.
- Mc Carley RW. Neurobiology of REM and NREM sleep. Sleep Med, 2007; 8:302-30.1
- Szymusiak R, Gvilia I, McGinty D. Hypothalamic control of sleep. Sleep Med, 2007; 8:291-301.2.
- The switch from an aminergic-cholinergic to a GABAergic-glutamatergic hypothesis. J Physol, 2007;100: 271-83.
- Luppi PH, Gervasoni D, Verret L, Goutagny R,Peyron C, Salvert D et al. Paradoxical (REM) sleep genesis :3.
- Halász P, Terzano M, Parrino L, Bódizs R. The nature of arousal in sleep. J Sleep Res, 2004; 13:1-23.4.





